生死急诊室:2分钟接诊一个病人
2023-01-12 11:37:12
一周7天,10080分钟,急诊科医生孙东辉陀螺一样转个不停。
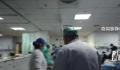
2023年第一周,他所在的三甲医院急诊和发热门诊每天涌入1000多人,是平时的一倍多。医生们相当于不到2分钟就要接诊一个病人。孙东辉耳边除了医疗器械的“嘀嘀”声外,听到最多的就是,“医生,快来。”
刚给一位老人插上管,孙东辉耳边再次传来急救声。他是某三甲医院医生。
“快!患者高烧、晕厥,呼吸心跳骤停!”同事在一旁大喊。孙东辉冲过去,对患者实施胸外心脏按压。气管插管、使用呼吸球囊,将抢救药物通过静脉注入体内也几乎在同一时间,一气呵成。
几分钟后,患者从死亡线上回来了。孙东辉舒了口气。
这是发生在1月1日晚上8点多的一幕。这些在外人看来惊心动魄的抢救场景,对孙东辉而言早就是家常便饭。这一个多月来,他所在的急诊大厅每天熙熙攘攘,犹如春运。
孙东辉就职的这家三甲医院,在华北地区名气颇高,是当地收治患者最多的医院。疫情政策放开后,医护人员面临的压力更是前所未有。“最近急诊和发热门诊每天都来1000多人,是平时的一倍多。”孙东辉说,相当于24小时不停歇,不到2分钟就要接诊一个病人。其中近一半患者超过65岁,几乎需要抢救。
为了保证这段时间人手充足,医院将600多名医护人员“钉”在了急诊和发热门诊上,24小时轮班工作,大多人吃住在医院。新的一年开始了,但对他们来说并没有什么改变。
2023年第一周,仍有数不清的病人从四面八方涌入急诊大厅。
由于没有足够的床位,患者们多会自带折叠床,在急诊大厅找空隙躺下,等待医生问诊。陪同家属一脸茫然地穿梭在密密麻麻的输液架和氧气罐之间。
急诊大厅温度很高。隔着N95和面罩,孙东辉能感受到黏稠的空气吸入鼻腔:“既有病患呼出的气体,也有消毒水和药物的味道,太难受了。”
“医生,快来”
快一个月了,孙东辉一直没回家。虽然每天只上8小时小夜班(17点-24点),可他担心将病毒带回家,索性吃住在医院,家里大小事情都顾不上。
这意味着,只要一穿上防护服,就要在8个小时内不吃不喝,也尽量不上厕所。
孙东辉所在的急诊科,是全年、全天不间断接诊的部门。新冠疫情以来,他们既要落实防疫要求,又得保证急诊质量。防控政策放开后,大家本以为能轻松些,可随之而来的是大量阳性患者和有基础病的人。
正式进入急诊大厅前,患者要先在门口预约分诊登记、量体温、测抗原,每一步都有医护人员陪同。这部分工作多由实习生承担。完成这些前置程序后,医生会根据情况,将患者分为5个等级——危急、危重、急症、轻症、非急。前三种病症,救治时间最短不能超过半小时,后两项则至少要等一两个小时,甚至4个小时。
确定等级后,危急病人会被送入单独病房,危重患者则能分到有很多床位的红区病房,急症人员被安置在急诊大厅一侧的黄区病床上,其他人要在大厅里的绿区耐心等待。
也因此,红区、黄区、绿区的医护人员会呈现出两种工作状态——前两个区域一直在插管、上呼吸机、心肺复苏,后者多是查体、抽血、输液。
孙东辉最担心的还是那些危急患者,尤其是感染了奥密克戎的危急患者。
1月2日晚上10点多,救护车送来一位发烧且无法自主呼吸的老人。孙东辉和同事接诊后,马上对其进行紧急气管插管抢救,老人症状稍稍得以缓解。随即,这位老人又检测出新冠阳性,双肺已严重感染。由于该类老人普遍有基础病,抵抗力非常差,会给治疗带来诸多复杂性,孙东辉赶紧联系其他科室进行会诊。
刚处理完老人的事,急诊又来了一位阳性的主动脉夹层病人。这位60多岁的男性不仅胸部疼痛,血压也急剧下降。并且,他的胸主动脉随时有破裂可能,必须马上手术。于是,孙东辉又赶紧联系相关医生。
处理完这名患者的情况,已经24点了。孙东辉拖着疲惫的身躯和大夜班(24点—早上8点)同事交接,按程序脱掉防护服,给自己全身消毒,开始吃饭、洗漱。
真正入睡是凌晨两点以后了。躺在宿舍的床上,他终于有时间好好看手机——几乎每次下班,他都能收到几百条微信,大多是亲戚朋友发的,内容无非是咨询病情或想让其安排住院。对于询问病情的人,孙东辉能答尽答,但对想找关系的朋友,他婉拒了。每天处理完这些事情,他才能安心入睡。
按照医院的制度,孙东辉可以休息一整天。但他白天睡不着,近段时间因为人手不足,他常被急诊拉过去帮忙。
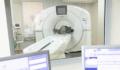
下午5点,孙东辉又开始了小夜班。1月3日这晚,他刚接班,救护车就将一名阳性老年急性心肌梗死患者送到急诊。孙东辉马上为他插管,恢复心跳等生命体征后,又赶紧联系手术事宜。这个病患才放下,又一名抗原阳性老人过来了。老人说自己突然四肢无力、头晕恶心,脖子疼痛难忍。孙东辉和同事赶忙安排其查CT、做核磁,发现是多种脑部疾病,马上又安排手术。
事实上,这些危急病人,孙东辉后期根本不用再管,但有时他会多问几句。比如前几天,一个中年女性患者“转阴”后突发心肌炎,转入重症医学科。
这段时间来了很多“转阴”的心肌炎病人,孙东辉也想知道到底该怎么治疗。他主动问了重症医学科医生,对方说:“给她联合了IABP(主动脉球囊反搏)和ECMO(人工肺)治疗,恢复情况很好。”
了解完情况,孙东辉转过头继续忙手头的患者,给他们上呼吸机、支气管镜、气管插管、吸痰……站在红区和黄区的病床前,他耳边除了医疗器械的“嘀嘀”声外,听到最多的便是:“医生,快来。”
可有时候医生确实没法及时赶到——一是忙不过来,二是被防护服包裹的他们,听力会受到些许影响。孙东辉和同事也总因为没能及时回应患者疑惑,而被家属谩骂指责。
他委屈,但也没办法,“每个人都有手机,我要敢还嘴,人家一拍发网上,不仅毁了自己,医院名声也会受损。”他忍得了谩骂,但有一类事情总让他揪心——由于平时极少有时间关心家人,很多医护人员往往直到家人来急诊看病时,才知道他们病了。一提到这些,孙东辉就有些控制不住情绪,“作为医生,连家人都无法保护,我们肯定是失职的。”
1月4日晚,他一个同事的父亲到急诊看病,这位同事和父亲说了不到一分钟话,门外又来了辆救护车。
车上下来的是一名70多岁的老人,新冠阳性,发烧数日,胸闷气短。经过检查,老人不仅肺部有问题,血氧饱和度也在下降。孙东辉和那位同事赶紧给他气管插管,上呼吸机。
忙完手里的活,这位同事找不到自己的父亲了。她打了电话才知道,父亲已经去了另一家医院,“你们这太忙了,我也没那么严重,你快忙吧。”
挂了电话,这位同事在原地哭了起来。
绿区与折叠床
相比对重症患者的救治,急诊大厅的绿区显得有些“草率”——这个区域的患者病情相对较轻,更多时间里,他们在等待与忍受。
没有危急、危重病人需要抢救时,孙东辉经常在绿区待着。由于病患太多,整个区域显得慌乱嘈杂。无论从哪个角度看过去,都是黑压压一片。护士推着转运床、配送物资小车,不停在人群中穿梭。
绿区没有病床,只有些用于输液的椅子。椅子上永远坐着人,新来的病患只能自己找地方躺下或坐着。医生和护士甚至会提醒一些家属,去医院附近买张折叠床。
也因此,不断有人拎着折叠床进来。这种简易床每个售价100元,有人用完后,会低价出售给其他患者。至于床放到哪里,医院根本不管,哪里有位置,就塞在哪里。
随着大量病患涌入,急诊大厅、诊室走廊、药房前侧、厕所旁边以及任何一个犄角旮旯,都摆满了折叠床,床下放着夜壶、洗脸盆、洗漱包和各种颜色的被褥。床上躺着的多是老人,他们大多眼睛紧闭,在呻吟声中消磨生命,家属或在旁鼓励,或呆呆地坐在马扎上一言不发。
“大多都有基础病,这段时间过来的,又多是肺部感染。”孙东辉直言,轻症病人虽然比较好处理,但除了输液外,很多人也得吸氧、做心电监测。
在绿区的医护人员丝毫没有自己的时间——他们只要一出现,马上会被围得水泄不通,有人问诊,有人让看片子,有人需要换药,每个人都火急火燎。
事实上,虽然划分着绿、黄、红几个区域,但在实际工作中早就混乱了。“这里流动性太强,患者病情变化又快,每个人必须有更迅速的处置能力。”孙东辉透露,绿区也有不少危重病人,因为医院腾不出床位,只好让他们躺在这里。
这意味着,绿区的医护人员每天也要面对生命垂危的患者——意识障碍、呼吸衰竭、脑血管病、室颤……这些人不是上呼吸机,就是插着管。
1月5日上午,孙东辉起床后到急诊室帮忙。他刚换上防护服,一名老年女性患者被救护车送过来,转运车旁边是患者的儿子:“医生!我妈意识模糊了,能先救她吗?”
没有迟疑,孙东辉和同事赶紧将面色发紫、脉搏正消失的患者放到绿区。接着进行胸外按压、插管、吸氧等一套流程,总算将患者暂时救了回来。
1月6日晚上,再次有特殊病人被送到绿区。这名男性老年患者发着高烧,呼吸困难,血氧度60%。由于家属不知道老人是否感染新冠,医护人员只好一边抢救,一边做核酸。
插管后,老人转危为安,核酸结果显示为阳性。孙东辉和同事稍稍紧张了一下,赶紧叫来工作人员对所涉区域进行消杀。
“我们倒不是怕被感染,主要是感染后减员太严重了。”孙东辉说,前段时间,他超过三分之二的同事都阳了,最近大家陆续转阴后,情况才好一点。在他看来,医护人员只要感染,来急诊的患者就可能丧命。孙东辉至今未感染,但他每天仍然紧张,他不想在特殊时期倒下来。
1月6日晚上10点多,孙东辉一个同事突然低烧。没等她缓一下,救护车拉来一名70多岁的大爷。大爷意识不清、呼吸困难,血氧度只有50%。
“抢救!”孙东辉大喊了一声。那位同事马上打起精神,为患者插管、上呼吸机、心电监护……当患者有所好转时,他们开始询问其病史、检查、安排CT。一整套动作完成后,孙东辉发现那位同事一直在掉眼泪。
孙东辉让她赶紧休息。“稍等会儿吧,还有好几个喊着换药呢!”同事说完,推着配送物资的小车继续穿梭在绿区人群之中。
刚换了没几瓶药,一名怀孕8个月的孕妇被救护车拉到急诊。孕妇在家烧到39.2度,抗原显示为阳性。没有选择,正发烧的护士马上加入救治队伍。
孕妇被分流到相关科室后,救护车又送来一名发着高烧的7岁女童。女孩因伴有遗传病,生命体征不稳定。孙东辉的同事马上进行救治,并迅速联系儿科大夫。所有这些忙完,又是夜里12点了。发烧的护士脱掉防护服,走进急诊大厅,让同事为自己挂上了输液瓶。
大夜班的同事接班后,急诊大厅继续忙碌着。
“医生,快一点”“血压没了,心跳没了”“赶紧插管”“又来一个”……
为患者搏命
在孙东辉的观察中,2023年第一周,来急诊的人少了些,但总体还是高出之前许多,“目前在急诊逗留的,多是其他病症的阴性患者,阳性人员直接引到发热门诊了。”
而发热门诊和急诊一样忙碌——因为人手不足,医院临时抽调了很多科室的人去支援,连口腔科医生都没放过。
发热门诊在急诊大厅外的角落里,经过此处的人们难免下意识加快脚步。
早期的发热门诊只有30张床,后来增加到50张。这段时间阳性重症患者激增后,医院又在其他病房楼腾出近300张床位,用于急诊、发热门诊分流过来的阳性病人。
发热门诊也是24小时开诊,接待的阳性患者既有发烧、头晕、胸闷的常见症状,还有很多肿瘤、心梗、脑梗患者,以及孕妇和儿童。每天都有上百人需要呼吸机,还有少量人员得用ECOM(人工肺)。
除了发热门诊,孙东辉所在医院的重症医学科也承受着巨大压力——这个被称为“生命最后一道防线”的部门,就是公众常说的ICU。
该科室一位护士透露,“送到这里的病人大多无法自理,我们得24小时照料,稍有不慎就可能让患者丧命。”近段时间很多医护人员因此放弃了休息,每天连续工作20个小时早就是常态了。“我最怕听急诊打来的电话。”这位护士说,她只要听到“呼吸衰竭”“多器官衰竭”“心跳呼吸骤停”等词语,心里就会一激灵。
这场“战役”中的医护人员,没有谁是轻松的。
孙东辉透露,除了大家熟知的呼吸科外,神经内科、骨科、血液透析科、麻醉科、血库等也早都被调动起来了。比如,脑血管疾病属于神经内科,冬季本就是这类病症的高发期,加上疫情因素,这个科室变得格外忙碌。最近,一位有脑血管疾病的老人突发疾病,他不仅是阳性感染者,血氧度也在急剧下降。最终,急诊联系神经内科后,老人被抢救过来。
再比如骨科。由于阳性重症太多,该科室很多病房直接改成隔离病区。科室人员每天做的多是转运病人、交接病历、整理床位等体力工作。
还有后勤保障人员。孙东辉透露,这段时间,食堂的工作人员每人每天都要工作12小时以上,凌晨4点起床,早上6点多必须将数百人的饭菜做好。消杀及保洁人员则需要24小时待命,“一桶消毒液几十公斤,消杀人员几乎全天在背着。”孙东辉想想都痛苦。
随着大家普遍阳过一轮后,医院各部门的人员压力稍小了些,但他们或将面临新的压力。
自 1月8日开始,新型冠状病毒感染从“乙类甲管”调整为“乙类乙管”。实施“乙类乙管”后,官方对新冠病毒感染者不再实行隔离措施,不再判定密切接触者;不再划定高低风险区;不再对入境人员和货物等采取检疫传染病管理措施,对新冠病毒感染者也会实施分级分类收治,并适时调整医疗保障政策。
这当然是基于医学专业判断的改变。但也有病毒学专家担心,在国内疫情尚未过峰的情况下,药品、医务人员都较为紧缺,“乙类乙管”可能将对医疗资源造成巨大压力。
在孙东辉看来,压力是肯定存在的,他们能做的,就是继续精细化就诊流程。“其实,作为急诊医生,我几乎感受不到什么(变化),每天依然忙忙碌碌。”孙东辉甚至可以预见,春节前后,自己不会有私人时间。
1月7日下午5点,他刚接班,已经有6个病人在等他处置了。正要开工,门外又来了一辆外地救护车。车上下来一名40多岁的女子,孙东辉询问她的病情,她只是一直说,“喘不上气,喘不上气”。
孙东辉扫了一眼黄区和绿区,竟找不到一个能让她躺下的地方。他和急救人员抬着患病女子到处找地方,最终在离厕所几米处,看到一块2平米左右的空地,就地进行诊治。
大厅外,两辆救护车呼啸而来,闪烁的车灯在冬日的黑夜里格外刺眼。
“一周7天,10080分钟,我们时刻都在为患者搏命。”孙东辉现在最大的期许,就是希望春天赶紧到来。